専門医制度の認定や更新の条件が変わる。
先々を見据えたキャリア構築が必要な時代へ

- 金澤 一郎氏
- 国際医療福祉大学大学院長
「日本専門医機構」(仮称)組織委員会委員長 - 1967年東京大学医学部卒業。同大学医学部附属病院神経内科助手、ケンブリッジ大学薬理学教室客員研究員、筑波大学臨床医学系神経内科講師、同助教授、同教授などを経て、91年東京大学脳研神経内科教授に。97年東京大学大学院医学系研究科神経内科学教授を経て、2002年同大学を退官、名誉教授となり、国立精神・神経センター所長に就任。翌03年より同センター総長。
日本学術会議会長、皇室医務主管、国立精神・神経センター名誉総長を歴任。11年より国際医療福祉大学大学院長。
求められる医師・病院
- 先々のキャリアを見据えて専門分野を決める医師
- トラブル時の対応を事前に取り決める病院
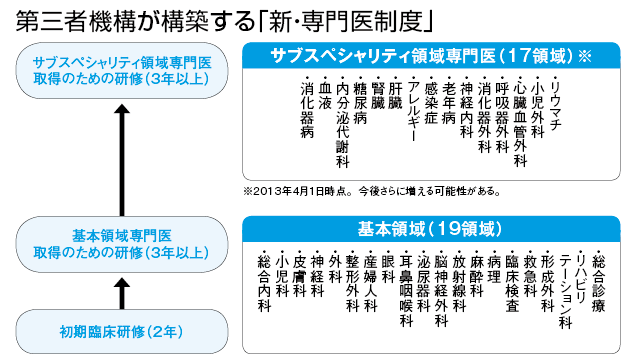
医師として尊敬され、輝き続けるための具体的な手段の一つが、専門医資格の取得だ。現在は各学会主導で認定・評価を行っているが、新体制の準備が進んでいる。日本医師会、日本医学会、全国医学部長病院長会議など5団体からなる第三者機関「日本専門医機構(仮称)」が学会に代わって専門医制度を統括するのである。2017年度にスタートし、20年度から新制度による専門医が誕生する見通しだ。
新・専門医制度は二段階方式。初期研修を終えた医師は、まず総合内科や外科、産婦人科、小児科など19の基本領域から1つを選んで研修を受け、専門医資格を取得する。その後、希望者は循環器や呼吸器、消化器病など20前後から選んだサブスペシャリティの専門医を取る。研修期間はどちらも3年(以上)の予定だ。
新制度の目玉は、基本領域の中に「総合診療」が含まれたことである。組織委員会委員長の金澤一郎氏は、新たに生まれる総合診療医に期待を寄せる。
「病院勤務の総合診療医には、患者のスクリーニングをしてほしいですね。全患者とは言わないまでも、各科で対応できない患者を総合診療のプロとして診ることになるでしょう。また、今後は総合診療を専門に担う病院も出てくるかもしれません。在宅診療を行いながら、総合診療に力を入れる中規模の病院のニーズは高まるはずです」
手術件数を認定条件に加えるか否か
組織委員会では、これから研修内容などを詰めていく。基本領域の中には、リハビリテーション科も含まれているが、内科や整形外科などとオーバーラップする問題がある。金澤氏は「基本診療科は1つだけ選ぶ制度としていますが、柔軟な対応を検討する必要があります」と言う。整形外科に関しても、一律ではない研修内容があり得ると見ている。
「たとえば整形外科。新患100人のうち、手術が必要なのは1割だと言われます。専門医の認定条件として手術を必須にすると、症例が足りなくなります。スポーツ整形など、通常の整形外科の外枠にある領域をオプションとして設けることも検討課題でしょうね」
専門医取得にかかる時間と労力が増える
サブスペシャリティのラインナップについては、「あまり数を増やさないことが望ましい」と言う。現在、病名や症状、診断方法、治療方法ごとの専門医資格が存在するが、行き過ぎた細分化は弊害もある。
「例えば内視鏡専門医を認めた場合、内科と消化器科の専門医を持つ医師が医療事故を起こせば『内視鏡の専門ではないじゃないか』と責められる可能性があります。消化器内科医が内視鏡を使えるのは当たり前ですが、社会がそれを許さなくなるでしょう」
専門医資格の更新は、現状以上に厳格になることが予想される。
「一部の学会では、講義を聴いて更新料を支払うだけで更新を認めているところもあります。今後、第三者機関が認定するようになれば、経験症例数をクリアすることなどが条件になるかもしれません。各学会の力を借りながら検討していきます」
これまでに比べて、専門医資格の取得に時間と労力がかかるようになる。金澤氏は「自分の将来を見据えて、専門領域を慎重に選んで欲しい」とエールを送る。
一方で、日々の診療において慎重すぎる医師がいることに懸念を感じている。
「専門外の患者の搬送を断ったり、手術の手技や抗がん剤の選択を患者側にゆだねたりする医師がいると聞きます。万が一のトラブルになることを恐れているのでしょう。その背景には、病院がトラブル発生時の対応を決めていないことがあります。医師個人が萎縮せずに済むよう、病院側の体制整備も求められます」
医師偏在の解消はアカデミズムが主導で
専門医制度の改正は、医師の偏在や医療アクセスなどにもつながるテーマだ。厚生労働省の「専門医の在り方に関する検討会」では、患者団体の代表から「新たに専門医を認定するのはいいが、医師が大都市に集中して地方はさらに医師不足になるのではないか」と意見があがった。
「確かに、日本の隅々まで専門医を行き渡らせることができれば理想的ですが、実際には難しい。医師の集約化と患者のトランスポートをワンセットで進めるべきです。地域のニーズに合わせた医療アクセスの確保が不可欠です」
医師の診療科間の偏在もまた、今の医療が直面している課題だ。「自由に診療科を選択でき、どの地域で医療をしてもいい状態では、医師の偏在は解消しません。住民の人口、年齢分布などを考慮して、各専門医に大まかな定員を設けるべきです」
とはいえ、第三者機関が制限をするというわけではない。あくまでも、医師のプロフェッショナルオートノミーによる制限を金澤氏は想定している。
「公衆衛生大学院などが医師数の将来数を予測し、客観的な数字を出すのも一法です。国ではなく、アカデミズムが主導権を握ることで、自然に各診療科の医師数は決まるでしょう」
若手医師が安心して働ける環境づくりこそ、
病院の生き残りに欠かせない条件

- 山中 克郎氏
- 藤田保健衛生大学救急総合内科
- 1985年名古屋大学医学部卒業。米国バージニア・メイソン研究所研究員、カルフォルニア大学サンフランシスコ校一般内科、名古屋医療センター総合診療科を経て2006年、藤田保健衛生大学病院入職。10年から現職。
求められる医師・病院
- 「ジェネラル・マインド」のある医師が育つ病院
- 地方の地域枠で採用した医師を育てるベテラン医師
若手が学び、働きやすい環境を整えた
超高齢化社会が進むにつれ、総合診療医のニーズは高まっている。藤田保健衛生大学救急総合内科の山中克郎氏は、「高齢者の1人暮らしが多い今、内科疾患の救急患者は間違いなく増えます。どのような症状に対しても、まず診療し対応するという“ジェネラル・マインド”は、あらゆる医師に必要になるでしょう」と予測する。
しかし、世の中のニーズに相反し、病院内におけるジェネラリストのポジションは、必ずしも高いとは言えない。育成に苦戦している病院も多い。
「救急で受け入れた患者を専門医にコンサルトすると『勝手に受けたのだから自分たちで診て』と言われたり、『どうしてこの検査をしていないのか』と責められたりすることがあります。卒後3、4年の医師に、20年目のベテランが頭を下げることもある。そんな様子を見て若手は総合診療から離れてしまう」
そうした中、山中氏が率いる救急総合内科はこの3年間で医局員数を3人から25人に伸ばした。若手が安心して学び、働ける環境を整備したからだ。
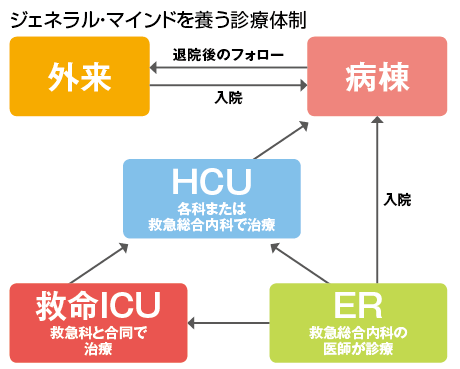
「ポイントは2つ。まずはオン・オフの切り替えをはっきりさせました。チーム医療とシフト制を導入、患者の主な担当医は決めていますが、急変時は同じチームの誰かが対応します。従って1週間程度の休暇をいつでも取ることもできます。ERの夜勤は卒後6年目以上の医師と3~4年目の医師がペアで対応します。夜勤は16時30分~翌朝10時迄。翌日の勤務はありません」
ICUを受け持つことで専門医との関係が変わった
組織委員会では、これから研修内容などを詰めていく。基本領域の中には、リハビリテーション科も含まれているが、内科や整形外科などとオーバーラップする問題がある。金澤氏は「基本診療科は1つだけ選ぶ制度としていますが、柔軟な対応を検討する必要があります」と言う。整形外科に関しても、一律ではない研修内容があり得ると見ている。
「たとえば整形外科。新患100人のうち、手術が必要なのは1割だと言われます。専門医の認定条件として手術を必須にすると、症例が足りなくなります。スポーツ整形など、通常の整形外科の外枠にある領域をオプションとして設けることも検討課題でしょうね」
専門医取得にかかる時間と労力が増える
加えて、教育体制の整備にも力を入れている。「後期研修医はER、ICU、一般病棟の3つのグループを最低3ヵ月ずつローテーションし、あらゆる疾患を経験します。老若男女、軽症から重症までを診る力と、他科とうまく連携する方法が身につきます。診療力と各診療科との協調性が培われるのです」
同院救命救急センターには、年間7500台の救急車と、2万5000人のウォークイン患者が訪れる。その反復練習が、医師に求められるジェネラル・マインドを醸成させるのである。
診療科間のヒエラルキーも解消されつつある。
ICUでは超重症の救急患者を、救急科と一緒に診ています。たとえばショック状態の患者の場合、最初の数日間はICUで診て、状態が落ち着いてから『入院時にご相談した症例ですが』と専門医に紹介します。専門医の負担が減り、感謝されるようになりました。若手の見学者も増えました。彼らは救急だけでなく、重症疾患の治療経過も学びたいのだと実感しています」
今の若手医師は勤務先を報酬の多寡で選ぶと言われることがあるが、「全くそんなことはない。若手が安心して学べる環境作りを、われわれ世代の医師や病院が率先するべき。素晴らしい教育があればモチベーションの高い若者が多く集まります」。
ちなみに、万一のトラブル発生時は施設としての対応を決めておくことも重要。故意でない過失については組織として職員を守るという姿勢も、医師のモチベーションと成長に大きく寄与する。こういった視点が、病院の生き残りにいずれ直結する。
医師が輝き続けることに年齢は関係ない
ところで、こうした研修は若い時期に超したことはないが、学ぶ気持ちがあれば年齢不問だ。外科医が転科して救急を学び直しに来ているという。
年齢がいくつであっても、社会に求められる医師であり続けることはできるのだ。山中氏は、50代以上のベテラン医師が活躍し続けるキャリアについて、こんな提案をする。
「医師が都心に集まる理由の一つが、子どもの教育です。でも、育児が終わった世代なら、東京以外の地域に移ってもいいという医師もいることでしょう。今、地方では地域枠で採用した若手の育成が課題となっています。週4日でもいいので、地域医療に従事して若手の教育にも携わる。やりがいがあるでしょうし、地域でも大切にされるはずです」
医師が生き残る道には、臨床以外に教育もあり、地域貢献もあると言える。山中氏は、普段、若手に教えるにあたって、こんなことを意識している。
「見返りを求めないことですね。自分が教えた医師が将来どの科に行こうとも、サポートするのが私の役目です。まいた種が、どこかで育ってくれればいい」
若手を教え、信頼される。その蓄積は、きっと医師としての人生を豊かにし、存在感を高めることになるだろう。
全体を俯瞰し、患者の価値観の理解に努めれば診療が楽しくなり、自ずと未来が開けてくる

- 岩田 健太郎氏
- 神戸大学感染症内科教授
- 1997年島根医科大学卒業。沖縄県立中部病院、コロンビア大学セントルークス・ルーズベルト病院内科などで研修後、中国で医師として働く。2004年帰国し、亀田総合病院に勤務。感染症内科部長、同総合診療・感染症科部長を歴任。
求められる医師・病院
- “質問力”の高い医師
- 二項対立に陥らない医師
- 病院あるいは社会全体を捉えて思考できる医師
自分が語るより、患者に質問を重ねることが重要
これから先も〝生き残る医師”の定義を仮に「患者に信頼され、日々、楽しく診療する医師」とする。そうした場合、神戸大学感染症内科教授の岩田健太郎氏は「どんな医師でも生き残りますよ。自分で、自分の可能性を狭めない限り」と言う。
だが、本人は無自覚のまま、医師としての成長を止めてしまっているケースがあるそうだ。例として挙がったのは、診療中に自分語りの多い医師。疾患や治療法の説明は重要だが、一方的に話していては、患者の信頼は得られにくい。
「まじめな医師ほど、健康至上主義に陥りがちです。しかし、実際には健康は楽しく生きるための『手段』でしかありません。例えば80歳でエベレストに登った登山家の三浦雄一郎さんのような人に、危険だから登山はするなというのはナンセンスです。確かに登山は生命リスクがありますが、三浦さんにとっては生きる理由のようなものです。医師は、患者が持っている多様な価値観に耳を傾けなければならないのに、できていないケースは多い」
なぜ、こうした状況に至るのか? 理由の一つに、“質問力の未熟さ”があるようだ。
「医師は、子どもの頃から何かを質問される側として育ちます。答えを与えることはできても、相手の言葉を引き出すトレーニングは受けていません。その結果、診察室で問診票の確認のような質問しかできず、頭痛の患者には頭痛薬、とお決まりのパターンになってしまう。これでは、毎日の診療が楽しくないことでしょう」
5W1Hの中でも「Why?」は特別な疑問詞
岩田氏は、そうした現代の医師像を森鴎外の短編小説『カズイスチカ』に重ね合わせる。鴎外自身がモデルとされる主人公・花房が、開業医である父の代診を務める様子を描いた作品だ。
「花房は非常に優秀な医師ですが、簡単な疾患の患者を診ていると、つまらなく思ってほかのことを考えてしまう。一方、花房の父は海外の原著論文も読めないし、教科書での勉強もそれほどしていない。花房は自分のほうができると思っていますが、患者を治すのは父の方がうまい。症状が軽かろうが重かろうが、いつも全力で患者を診て、話を聞いているからです」
もしも、花房のような診療スタイルになっているとしたら、そこから抜け出し、質問力を磨くこと。日々の診療は格段に楽しくなると言う。
「具体的には、5W1HのうちのWhyを駆使することです。Whyはほかの疑問詞と違って、何度でも重ねて質問できます。血圧が下がらない患者がいれば、なぜかと尋ねる。服薬を忘れたと言われれば、さらになぜかを聞く。不規則な夕食が理由なら、再び理由を聞く。Whyを突き詰めると、患者一人ひとりの価値観が分かり、治療効果も上がります。それを体験すると、『今日はどんな患者が来るのだろう』と毎日が充実します」
「見立て」を決めておけば臨床が楽しくなる
岩田氏は、かねてから医師・患者のコミュニケーションは「お医者さんごっこ」であることを推奨している。医師はプロとして患者の話をよく聞き、「尊敬できるお医者さん」として振る舞う。患者も(選択する自由が担保された上で)従順な患者役のロールプレイをするのである。結果、医療現場の雰囲気がよくなり、医療の質が向上すると言う。
「尊敬される医師を演じることで、必然的に患者の話をよく聞くようになります。かつての封建主義的な医療に戻るというわけではなく、これからの時代も楽しく医療をする知恵であり、戦略です。日本人は、昔から借景や能楽で“見立て”の文化を楽しんできました。そこにないものがあるかのように振る舞うのは、悪くありません」
岩田氏が赴任した時、神戸大学医学部附属病院には、すでに感染制御部が存在していた。そのままでは、感染症内科と症例の奪い合いになりかねないが、ここも“見立て”で切り抜けた。
「最初の段階で、院長を交えて感染制御部の部長と話し合いました。絶対にお互いの足を引っ張らないことと、どんなに意見が合わなくても、対外的に悪口を言わないことを約束したのです。“見立て”を一枚岩のようにすることで、自分の診療科だけでなく、病院全体のパフォーマンスが上がり、組織の強靱化につながります」
「抗がん剤は効かない」の二項対立に陥らないために
もう1つ、二項対立の議論に陥らないことも、これからの医師にとって重要なようだ。たとえば話題になった元慶應義塾大学病院放射線科の近藤誠氏の「がんに抗がん剤は効かない」という主張は、一般向けメディアだけでなく、医療界でも論争が起きたが、「近藤氏も、それに反論する医師たちも極論過ぎるように感じます」と岩田氏は言う。
「医療におけるだいたいのことはグレーゾーンで、程度問題です。にもかかわらず、100か0かの議論が蔓延し、意見の違う相手を全否定する言論までまかり通っている。一時期、ハーバード大学のマイケル・サンデル教授の講義が話題になりましたが、限られた時間内ですぐにYES/NOを言いたがる人が増えた一因かもしれません。でも、それは医療にはなじまない」
患者ごとの価値観を理解することも、前述の“見立て”も、無益な二項対立を避けることも、全体を俯瞰しているからこそできることだ。
「結論を急がず、自分を客観視することで医師の能力は天井知らずに伸びていきます」

- 現代の医師のあり方を象徴する『カズイスチカ』(森鴎外)
- 森鴎外の短編小説。主人公の花房が開業医の父の代診を行う中で、医師としての在り方を自問自答する様子が記されている。『山椒大夫・高瀬舟』(森鴎外/新潮文庫)に収録されているほか、ネット上の電子図書館『青空文庫』で読むことができる。
http://www.aozora.gr.jp/cards/000129/files/680_23198.html
DPCデータを使って他院と比較し診療を効率化できる病院は生き残る

- 冨吉 則行氏
- (株)グローバルヘルスコンサルティング・ジャパン マネージャー
- 早稲田大学社会科学部卒業。大手製薬メーカーで主に大学病院向けMRとして約9年間勤務しの後、現職。マーケティング支援した病院数は100を超える。特にDPC環境下での病院経営戦略、クリニカルパスの見直しなどが強み。

- 古谷 満希恵氏
- (株)グローバルヘルスコンサルティング・ジャパン マネジャー 医師、経営学修士(MBA)
- 東海大学医学部卒業。眼科医として慶應義塾大学病院等での勤務を経て、現職。手術室オペレーション改善のほか、地域連携支援、がん診療の分析なども行う。
求められる医師・病院
- DPCデータを用いて強みをアピールできる病院
- 投薬料や検査料などを他院と比較し、適正化できる医師
診療報酬の改定のたびに、ゆれる病院経営。これから先も生き残る病院かどうかは、DPCデータに表れる。株式会社グローバルヘルスコンサルティング・ジャパンによると、すでに300床以上の規模の病院では、多くの病院がDPCを導入しているという。なかでも意識の高い病院は、DPCデータに基づいた臨床指標を公開し、症例数や手術数、治療内容などの状況が可視化されるようになってきた。
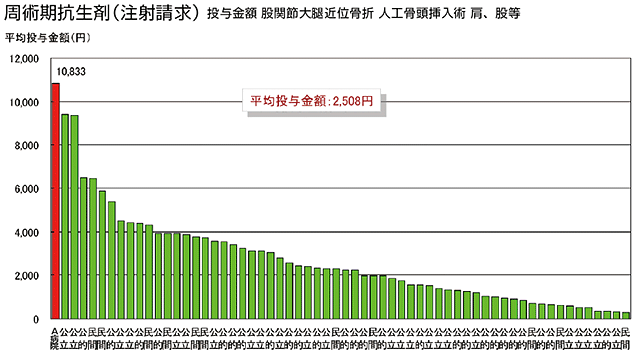
そうしたデータを、地域内の他病院や、類似規模・タイプの病院と比較し、ベンチマーク分析することで、病院の立ち位置を客観的に読み取ることができる。「同じ疾患を治療するにも、患者1人あたりの薬剤費や検査費などは、病院によって異なります。たとえば下のグラフは股関節大腿近位骨折 人工骨頭挿入術の周術期の抗生剤投与金額を施設ごとに比較したものです。平均約2,500円に対してA病院では1万円以上かけていました。この結果に、A病院の整形外科の医師には衝撃だったようです。内部にいると当たり前だと思っていた治療法も投薬も、他院と比較することで高コストであることがわかります」(同社・冨吉則行氏)。
経営に優れている病院は、すでにDPCデータを駆使して、医師の確保や集患に繋げている。
「豊富な症例数、明確な得意分野がある病院は、いわゆる“神の手”がいなくても、病院の魅力をアピールできます」(同社・古谷満希恵氏)
急性期以外にシフトする勇気と決断も必要
今後の診療報酬の方向性からは300床以上の中~大規模病院は、高単価、高回転の経営が求められる」と冨吉氏は見立てる。
「これまでは医師のニーズに合わせて決めていた診療内容も、地域のニーズに合わせて転換する勇気と決断が必要。それができた病院だけが、生き残るでしょう」(冨吉氏)。地域ニーズというと、急性期→慢性期、という図が思い浮かぶが、それだけではない。一般病床から緩和ケア病棟に転換し、特定の診療科に注力することで、経営を大きく安定させた病院もある。自分の勤務する病院のDPCデータを確認し、効率のよい経営をしていれば安心できるし、他院と比べて相対的に低い場合は、将来の身の振り方の判断材料になる。
一方、100~200床規模の病院では、亜急性期、緩和ケア等へのシフトが課題となる。「本音では急性期にとどまりたい病院がほとんどでしょう。それでも決断できた病院は経営が安定して、これから先も生き残るでしょう。すべての急性期病床を転換しなくてもケアミックス病院に転換できれば比較的安定します」(冨吉氏)
ただし、DPC会計データを会計上の指数にしか使っておらず、経営に活かせていない病院も、少なくないのが現状だ。こういったデータを扱う担当者が事務部門に不在の病院も多いが、医師自らがDPCを理解して、診療の効率化に役立てるメリットは大きい。
「病院も、収益の大きな科には投資したいと考えています。医師がDPCデータを参考にクリニカルパスを作り診療を効率化できれば、新たな医療機器などが導入される可能性もあります。環境が整えば、意欲のある医師が増える好循環にもなり得ます。DPCデータは『宝の山』。活用できる施設とそうでない施設の差は、今後ますます大きくなることは確実でしょう」(冨吉氏)
常時10,000件以上の医師求人。専任のキャリアアドバイザーが、ご希望に合う転職をサポートします。
転職・アルバイトのご相談はこちら医師のキャリア支援情報誌『リクルートドクターズキャリア』掲載の特集一覧
-
- 医師のキャリアプランを考える
- 医師は生涯現役で活躍できる一方で長期的なビジョンをもって主体的にキャリアを築くのは意外と難しいが、成り行き任せでは絶好の機会を逃すことにもなりかねない。キャリアのステージごとに選択のポイントを探る。
-
- 増える「地域包括ケア病棟」デビュー
- 急性期に携わっている医師も、そう遠くない将来、“地域包括ケア医”になるかもしれない。地域包括ケア病棟の現状や課題と、そこで求められる医師像を紹介する。
-
- チーム医療と医師のキャリア
- 医学の進歩、高齢化の進行などによりチーム医療の充実が必要とされ、診療報酬に加点がつくなど国を挙げて推進する意向も見てとれる。チーム医療に詳しい医師に、チーム医療の本質と現状、求められるスキルを聞いた。
-
- これからの精神科病院
- 精神科医療のニーズは高まり続けている。厚生労働省調べでは患者数は約320万人で、がん患者の約2倍にのぼるが、国は精神科病床の削減を強化している。最前線の病院に今後の精神科医療を取材した。
-
- 女性医師のキャリアと働き方
- 女性医師が着実に増える一方、結婚や出産・育児でキャリアの中断を余儀なくされる場合も多い。女性医師の置かれた現状を知り、働き続ける工夫やヒントを探るためにケーススタディを見てみよう。
-
- 医師が選ぶ 臨床以外のフィールド
- 医師の働き方や活躍の場は多様化しつつある。臨床ではない「起業家」、「法医学者」、「医系技官」、「企業人」の転機のきっかけ、仕事、適性ややりがいを聞いた。
-
- 医師のキャリアプランの考え方
- キャリア年数や年代、診療科、働き方の希望によってベストな選択は異なる。将来を見据えて早めにプランを組むことで、自分らしいキャリアパスを手に入れよう。
-
- 産業医の現場事情
- 企業内で従業員の健康管理に携わる産業医は、興味を持つ医師も多い人気の職業と言われる。具体的な業務内容、専属と嘱託の違い、必要な要件は何かなど、業界の動向と現役産業医の事例を紹介する。
-
- 医師の転職マニュアル
- キャリアアップ、ゆとりのある働き方など、転職の理由はさまざま。満足度の高い転職を実現させるための基礎知識とポイントを網羅した「転職マニュアル」の保存版。
-
- 生涯現役で働くためのキャリアプラン
- 勤務医は定年後を見越してキャリアプランを立てる必要がある。シニアドクターの転職事情やノウハウと事例を紹介する。
-
- 医師のキャリア 誌上相談
- 「方向性が正しいか不安」、「キャリアデザインが描けない」など転職に関する悩みはさまざま。転職を支援するキャリアアドバイザーが解決した事例から成功のヒントを探る。






